Fisiopatología de la neuralgia del nervio pudendo
La neuralgia clásica del nervio pudendo es un síndrome del túnel (como el síndrome del túnel carpiano). Hay dos áreas de posible conflicto en el área pélvica:
- a nivel de la espina isquiática, entre el ligamento sacroespinoso y el ligamento sacrotuberoso
- a nivel del canal de Alcock, desdoblamiento de la aponeurosis del músculo obturador.
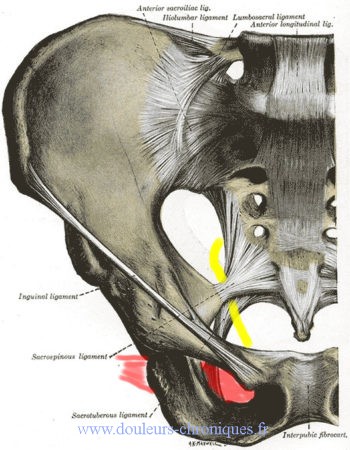
En amarillo el nervio pudendo,
En rojo el músculo obturador interno
Síntomas de la neuralgia pudenda
De acuerdo a: Puget, B Kastler, S Aubry, L Laborie, B Fergane, E Delabrousse, Z Boulahdour, B Parratte, « Infiltration scanno-guidée en deux sites dans la névralgie pudendale », Journal de Radiologie, vol. 90, no 5 Part 1, , p. 577–582
Du plus fréquent au plus rare décrit dans cet article , les symptômes ressenties sont :
- De los más frecuentes a los más raros descritos en este artículo, los síntomas experimentados son:
- Sensación de ardor anal, perineal, labial, clítoris/pene, inguinal, uretral
- Sensación de cuerpo extraño intrarrectal
- Sensación de falsas ganas de defecar
- dispareunia profunda
- Disfunción eréctil
- Dolor durante la eyaculación
- Polaquiuria (micción frecuente)
- Disuria (dificultad para orinar)
- Constipación
- Dolor isquiático
- Hiperestesia, disestesia +/- difusa
- Sensación de estrechamiento, contracción, espasmo, torsión, desgarro anal, rectal o pélvico
- Síndrome de hiperexcitabilidad sexual espontánea
- Sensación de pesadez pélvica.
Criterios diagnósticos de la neuralgia del nervio pudendo
Se basan en particular en los criterios de Nantes (2006, Labat JJ, Riant T, Robert R (Centro federal de patologías pelviperineales funcionales CHU Nantes), Amarenco G, Lefaucheur JP). Estos criterios se comentan y mejoran de acuerdo con varios hallazgos.
Cinco criterios se consideran esenciales para el diagnóstico
y por lo tanto deben estar todos presentes para hablar de síndrome del túnel del nervio pudendo o neuralgia del pudendo
de origen compresivo.
1. Dolor localizado en el territorio del nervio pudendo (desde el ano hasta el pene o clítoris).
Al tratarse de un dolor troncal, debe localizarse en el territorio del nervio
pudenda que va desde el ano hasta el clítoris o el pene.
Puede ser superficial o un poco más profunda a nivel anorrectal, a nivel vulvovaginal ya nivel de la uretra distal.
Esto excluye el dolor que se localiza exclusivamente en la región coccígea, el sacro, las nalgas, el pubis y la región hipogástrica, pero el dolor puede irradiarse a estas áreas.
2. Dolor predominante al sentarse
Esta es una característica clínica esencial.
Todos los nervios deben ser móviles para no verse restringidos durante el movimiento (ejemplo del nervio cubital en el codo) o durante la presión cuando se está sentado para el nervio pudendo. Cualquier pérdida de movilidad del nervio (donde está) lo expondrá a chocar contra estructuras ligamentosas rígidas como la extensión falciforme del ligamento sacroespinoso. De hecho, es la hiperpresión la que es responsable y no la posición sentada, lo que queda perfectamente demostrado por el relieve de la dolor en el asiento del inodoro (siempre que el paciente permanezca en él el tiempo suficiente). Este elemento dinámico es fundamental porque si el dolor estuviera ligado únicamente a un fenómeno de compresión el dolor sería continuo (lo que no evita el dolor por lesión tumoral)
que puede existir de pie o de noche en decúbito, agravándose también en sedestación).
Muy a menudo este factor posicional es exclusivo pero con el tiempo el dolor tiende a
volverse mucho más continuo aunque siempre seguirá siendo predominante en una posición sentada
3. Dolor por no despertarse por la noche
Esta es la consecuencia directa del criterio anterior. Muchos pacientes pueden sufrir por la noche, en posición supina, con dificultad para conciliar el sueño pero no son despertado por dolor perineal de origen endodóntico. Pueden ser despertados por síntomas acompañantes (por ejemplo, necesidad de orinar) pero no dolor perineo mismo. Los despertares nocturnos en las fases hiperalgésicas son excepcionalmente se encuentran en la historia clínica de los pacientes, de forma transitoria.
4. Ausencia de déficit sensorial objetivo
Ante cualquier déficit sensorial superficial perineal, será necesario evocar ante todo una
lesión de la raíz sacra (particularmente cauda equina), o plexo sacro. Estos el daño proximal a menudo se expresa menos por dolor que por déficits, pérdida de sensibilidad o trastornos motores del esfínter en particular.
Se pueden presentar varias explicaciones para esta ausencia de perturbación sensorial objetiva. La lesión puede ser insuficiente para causar una pérdida significativa de fibras sensoriales. Superficial, como en la ciática, o en muchos síndromes del túnel carpiano. La ausencia de déficit sensorial objetivo también se basa en los datos anatómicos, porque el la sensibilidad perineal corresponde a la superposición de varios troncos nerviosos. Sin embargo, a los criterios de Nantes se pueden sumar el dolor de origen cicatricial, que puede dar lugar a alteraciones sensitivas de todo el nervio de origen periférico sin lesión troncal, y el dolor de origen muscular del suelo pélvico que puede dar lugar a síntomas similares.
5. Bloqueo diagnóstico positivo del nervio pudendo (sujeto a una técnica impecable)
La realización de una infiltración anestésica del nervio pudendo debe hacer desaparecer significativamente el dolor durante el tiempo de la anestesia local. Este es un criterio esencial pero no es específico del síndrome. De hecho, en caso de lesión del nervio por debajo del bloqueo anestésico, se validará este criterio (especialmente en el caso de lesión más periférica, en particular cicatrización).
En la práctica, se propondrá la infiltración del (de los) nervio(s) pudendo(s) (derecho e izquierdo) con anestesia local 2 a 3 ml de lidocaína al 1% y un corticoide como Hydrocortancyl(prednisolona) o Betametasona. De hecho, la anestesia local permite realizar la prueba de diagnóstico y, en caso de eficacia, los corticosteroides posiblemente permiten realizar el tratamiento.
El nivel y el lado a probar dependen de la sintomatología. En caso de síntomas unilaterales o claramente asimétricos, se probará primero el lado afectado a nivel de la espina isquiática. Si no hay lateralización, se probarán ambos lados a nivel de la espina isquiática.
Si la prueba de anestesia local funciona pero el alivio dura solo dos horas, se realizará una nueva infiltración con los mismos productos en el canal de Alcock.
Tenga en cuenta que durante estas infiltraciones, se puede notar un aumento del dolor en las horas posteriores a la infiltración (aumento de la presión en un espacio cerrado)
Criterios de diagnóstico adicionales
Ocho criterios se consideran sugestivos o compatibles con el diagnóstico de dolor relacionado con un síndrome de atrapamiento pudendo, sin embargo, sin ser necesario o específico para el diagnóstico.
1. Sensaciones de quemazón, descargas eléctricas, tirantez,
entumecimiento
La neuralgia del pudendo tiene las características del dolor neuropático. EL sensaciones de quemazón, descargas eléctricas, tirones o apretones, entumecimiento son parte de los criterios para el dolor neuropático, aunque rara vez se encuentran más de 4 criterios en DN4 (escala que comprende 10 criterios que incluyen necesaria la presencia de 4 de ellos para el diagnóstico de dolor neuropático).
2. Alodinia o hiperpatía
La alodinia y la hiperpatía son muy sugestivas de afectación neuropática y se expresan a nivel perineal por intolerancia al uso de ropa ajustada, calzoncillos (prefiriendo calzoncillos a calzoncillos) o contacto vulvar (como en la vestibulodinia) con dispareunia superficial.
3. Sensación de cuerpo extraño endocavitario (“sintalgia” rectal o vaginal)
Palabras usadas por pacientes que tienen un dolor profundo, generalmente al nivel
anorrectal, a veces a nivel vaginal o incluso uretral, son generalmente bastante vívidas. El término de
«cuerpo extraño» es el más utilizado, otras expresiones son evocadoras:
sensación de estaca, pelota, pesadez, pelota de tenis, animal mordisqueando o
“grouille”… Esta expresión clínica es a veces llamada de manera abusiva: síndrome de
elevador del ano, sin que exista correlación con el hallazgo de hipertonía de los elevadores del ano.
Estos dolores tienen una connotación vegetativa y su desaparición temporal después de un bloque
anestésico de las fibras simpáticas a nivel del ganglio Impar evoca una mediación
por las fibras simpáticas y por lo tanto el hecho de que se trata de «sintalgia».
4. Empeoramiento del dolor durante el día
La ausencia de dolor por la mañana al despertar, el bajo nivel de dolor por la mañana,
el agravamiento durante el día y el máximo reclutamiento del dolor por la noche hasta
quedarse dormido es un perfil temporal muy característico del síndrome de atrapamiento del nervio
pudendo
5. Dolor predominantemente unilateral
El dolor perineal será más sugestivo de afectación del tronco pudendo.
que será unilateral (y que se extenderá a todo el hemiperineo de adelante hacia
espalda), pero el carácter mediano y central del dolor no elimina de ninguna manera el diagnóstico.
6. Dolor que aparece después de defecar
Una de las características del dolor pudendo de origen predominantemente ductal
posterior es el inicio tardío del dolor después de la defecación (generalmente una cuarta parte
una hora a una hora más tarde).
7. Presencia de dolor exquisito a la presión de la columna ciática
Durante el examen rectal o vaginal, la palpación de la columna ciática (hacia atrás y un poco
lateralmente) es muy a menudo sensible. Este no es un verdadero signo de Tinel en el medida en que esta presión no desencadene dolor o parestesias que se irradie hacia abajo camino nervioso. Además, este signo no es específico y se puede observar fuera de cualquier compresión nerviosa. De hecho, hay muchas estructuras anatómicas a este nivel (pasaje del nervio pudendo a nivel del ligamento sacroespinoso, inserciones ligamentosas del ligamento
sacrospinatus, haces isquio-coccígeos de los elevadores) y es muy difícil de interpretar este dolor a la presión, que también puede corresponder a una hipersensibilidad difusa. Eso ser, un dolor causado por la presión en este nivel tendrá tanto más valor cuanto más será unilateral.
8. Datos EMG (electromiograma) en el hombre o mujer nulípara
El parto es la causa más común de neuropatía por estiramiento perineal, lo que quita toda especificidad al examen EMG cuando se realiza en multíparas. En por otro lado, la existencia de anomalías EMG, en particular lateralizadas, en hombres o mujeres nulípara puede tener importancia diagnóstica etiológica, especialmente en ausencia
antecedentes de estreñimiento, cirugía pélvica previa o lesiones proximales conocido, mielo-radicular o plexic.
Criterios de exclusión para neuralgia del nervio pudendo
Cuatro criterios permiten excluir el diagnóstico de dolor relacionado con un síndrome
canal pudendo.
1. Dolor solo en el coxis, glúteos, pubis o
hipogástrico
Este tipo de dolor no se puede relacionar con un síndrome del túnel pudendo, ya que estos territorios
anatómica no se corresponden con la del nervio pudendo.
2. Prurito
El prurito evoca sobre todo una lesión dermatológica (liquen escleroatrófico, etc.) y
no dolor neurológico. La noción de prurito, que incluye la necesidad de rascarse, es
distinguir del término «prurito», que pueden utilizar los pacientes y que es un
Criterio de dolor neuropático DN4.
3. Solo dolor paroxístico
Los dolores paroxísticos intermitentes tienen un tono neuropático y pueden
evocan un ataque de compresión, pero corresponden de hecho a priori a la existencia de un
tumoración nerviosa Esto requiere la exploración mediante imágenes de la región pélvica (neurofibroma
o schwannoma del nervio pudendo), cauda equina (schwannoma sacro) y médula espinal
(meningioma).
Además, la proctalgia fugaz es suficientemente evocadora como para no mencionarla.
se confunde con neuralgia del pudendo. Sin embargo, siguen siendo en gran parte desconocidos. Se trata de
dolor que puede durar desde unos minutos hasta una hora, predominantemente anorrectal,
principalmente nocturno, recurrente con convulsiones que pueden ocurrir durante años
varias veces al año, sin escalabilidad. Aunque algunos autores han podido evocar una etiología
neurológicos, son en la gran mayoría de los casos estrictamente idiopáticos y de fisiopatología controvertida.
Agregaremos a este capítulo los dolores que ocurren exclusivamente durante el
defecación (que sugiere una patología proctológica), micción (que sugiere una patología
urológico), o relaciones sexuales (vaginismo, vestibulitis).
4. Anomalías en la imagen que pueden explicar el dolor.
Ningún examen de imagen puede demostrar compresión del nervio pudendo
origen ductal, pero estos exámenes son útiles para descartar otras etiologías de neuralgia
pudendo La «trampa» es descubrir una patología intercurrente, cuyo tratamiento
no cambiará en modo alguno la evolución del síndrome doloroso. El hallazgo de quistes aracnoideos
sigue siendo un problema particularmente difícil, y convencionalmente estos quistes se consideran
asintomático En cualquier caso, no se hace responsable de un cuadro
típico de la neuralgia del pudendo. Las imágenes son esenciales tan pronto como surge el cuadro clínico.
de los criterios descritos en este artículo y será determinante si muestra un proceso lesional
lo que por sí mismo puede explicar el dolor (en particular, el tumor nervioso).
Signos asociados que no excluyen el diagnóstico
La neuralgia del pudendo se puede expresar de forma sencilla en el marco de los criterios
diagnósticos detallados anteriormente, pero muchos pacientes tienen síntomas adicionales,
polimórfico y confuso que a menudo es difícil de relacionar con el nervio pudendo. Incluso si ellos
Puede parecer sorprendente, los diversos signos tratados en este capítulo no permiten
excluir el diagnóstico demostrado por la práctica clínica y la evolución en tratamiento.
1. Irradiación a las nalgas o al miembro inferior, especialmente cuando se está sentado
Es cierto que la inervación glútea o ciática no depende del nervio pudendo, y un dolor de glúteos aislado, incluso cuando se está sentado, no puede considerarse como un neuralgia del pudendo. Asociación de neuralgia perineal con dolor de glúteos o ciática sin embargo, puede explicarse por un pinzamiento común, más bien proximal, en el canal bajo piriforme, con afectación concomitante del nervio pudendo, el nervio cutáneo posterior del muslo,
nervio glúteo inferior o tronco ciático. El dolor de glúteos puede estar relacionado con
puntos gatillo o un espasmo de los músculos glúteos profundos: músculo obturador interno y músculo piriforme. Esto puede ocurrir debido a contracturas musculares reflejas secundarias al dolor, debido al síndrome miofascial regional, que es extremadamente común.
en este contexto (evidencia de hipersensibilidad regional) o debido a una
hipersensibilidad central ligada a fenómenos de convergencia entre metámeros S1-S2
y S3. También puede ocurrir una irradiación de los dolores en la cara interna del muslo y ser testigo de un síndrome del músculo obturador interno correspondiente al conflicto entre este
músculo y el nervio obturador.
2. Dolor suprapúbico
Puede ser el testigo de hipertonía del haz puborrectal de los elevadores del ano. Pueden ser testigos de hipersensibilidad ósea presenciando un síndrome de dolor complejo regional secundario (algodistrofia mínima). Pueden ser testigos de dolor relacionado con una neuropatía cicatricial de la región suprapúbica.
3.Polaquiuria y/o dolor de llenado vesical
La polaquiuria a menudo se asocia con neuralgia del pudendo. Tiene la característica de evolucionar de forma intermitente, paralela al dolor, lo que permite relacionarlo con este último y no con una disfunción vesical. Probablemente existan fenómenos de interconexión sináptica con procesamiento inapropiado del mensaje doloroso, resultando en la transmisión de impulsos falsos. A veces el paciente refiere dolor uretral
o hipogástrica agravada por el llenado de la vejiga y aliviada al orinar. Esto justifica llevar un diario miccional, si los volúmenes orinados son bajos y muy constantes, es necesario realizar una cistoscopia bajo anestesia general con hidrodistensión en busca de signos de cistitis intersticial. Por el contrario, si los volúmenes urinados son muy variables, suscitaremos fenómenos de hipersensibilidad vesical que pueden estar relacionados con
fenómenos de hipersensibilidad central y reflejos vegetativos.
Del mismo modo, mi presencia de una cicatriz sensible en la región suprapúbica puede ser responsable de esta sintomatología.
4. Dolor que aparece después de la eyaculación
Síntoma confuso en ausencia de un contexto infeccioso (ausencia de vesiculitis), este
El síntoma aislado de ninguna manera puede ser sugestivo de un síndrome del túnel del nervio pudendo.
Sin embargo, la asociación con neuralgia del pudendo es bastante frecuente y puede considerarse
como evidencia de hipersensibilidad regional.
5. Dispareunia y/o dolor después del coito
En la neuralgia del pudendo, las relaciones sexuales suelen ser espaciadas. La primera razón es que el síndrome de dolor crónico afecta la libido. El coito rara vez es muy doloroso: este es el caso cuando hay alodinia vulvar, pero en general las pacientes refieren no tener dolor durante el coito mientras que el dolor empeora en las horas siguientes.
6. Problemas de erección
El nervio pudendo, nervio somático, solo está parcialmente involucrado en la erección.
Clásicamente, su función sexual es sobre todo sensorial (nervio dorsal del pene y
clítoris dorsal), también está implicado en la hiperrigidez preeyaculatoria y en la
carácter clónico de la eyaculación. Los pacientes con neuralgia del pudendo se quejan
voluntariamente por una sensación de entumecimiento del pene, hiposensibilidad sexual o incluso
una disminución de la rigidez. Los analgésicos también pueden tener un
impacto negativo en la erección y la eyaculación.
7. Electromiografía normal
La exploración electrofisiológica explora sólo las fibras motoras grandes y un
deterioro selectivo de las fibras sensoriales pequeñas, como es habitual en los síndromes
conductos, por lo que no tendrá repercusiones electrofisiológicas. Además, debido a la
naturaleza posicional del dolor y sus mecanismos fisiopatológicos, es
muy posible que la neuralgia del pudendo no se acompañe de lesiones estructurales
fibras nerviosas pudendas crónicas y, por lo tanto, sin anomalías EMG.
Recomendaciones
El diagnóstico de la neuralgia del pudendo por afectación ductal es ante todo clínico. No hay
no tiene criterios patognomónicos sino elementos de orientación más o menos fuertes.
Cuando se cumplen los 4 criterios diagnósticos clínicos esenciales (dolor en la
territorio del nervio pudendo, peor al sentarse, no despertarse de noche y sin
hipoestesia objetiva) está permitido realizar un bloqueo nervioso de diagnóstico anestésico
pudenda cuya positividad confirmará estos fuertes elementos de sospecha clínica. EL
Sin embargo, el dolor pudendo es complejo y a menudo se asocia con una serie de
signos cuya interpretación puede ayudar a comprender mejor y comprender mejor
responsable de la enfermedad.
